Mise à jour - Juin 2021
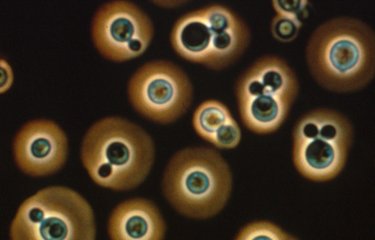
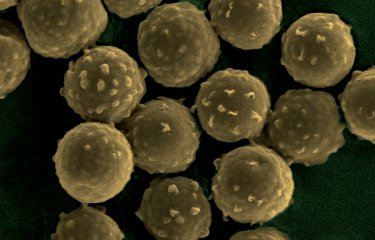
Candidoses cutanées et muqueuses
Les infections de la peau et des muqueuses peuvent se produire aussi bien chez des sujets sains que chez des individus immunodéprimés. Elles sont principalement dues à des modifications de l’hydratation, du pH, des concentrations de nutriments ou de l’environnement microbien de la peau et des muqueuses. On connait désormais plusieurs déterminants de susceptibilité génétique dans les formes chroniques ou récidivantes. Les candidoses cutanées se développent dans les zones de transpiration, comme l’aine, les aisselles, les zones interdigitales, et sur les endroits brûlés ou écorchés. Les Candida peuvent infecter différentes muqueuses : la cavité buccale, la muqueuse vaginale et l’œsophage.
L’une des candidoses les plus connues touchant la cavité buccale est le muguet qui affecte fréquemment le nouveau-né, les patients traités par antibiotiques à large spectre et les personnes immunodéprimées, surtout celles atteintes du sida.
Les candidoses génitales ou vulvo-vaginites sont également fréquentes et dues dans 80% des cas à l’espèce Candida albicans. Elles ne sont pas considérées comme des maladies sexuellement transmissibles et peuvent être le signe d’un diabète. Les causes de récidives sont nombreuses : les médicaments (cures répétées d’antibiotiques), les œstrogènes, les corticoïdes et immunosuppresseurs, la contraception par stérilet ou diaphragme.
Les candidoses de l’œsophage enfin accompagnent souvent l’infection par le VIH. Elles nécessitent des traitements antifongiques dont les modalités et les durées sont adaptées à chaque situation, et font l’objet de recommandations internationales auxquelles participe le Centre National de Référence des Mycoses Invasives et Antifongiques.
À LIRE AUSSI
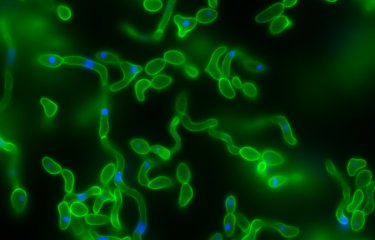
Les candidoses systémiques
L’incidence des candidoses systémiques a augmenté en France au cours des dix dernières années. Les candidoses systémiques relèvent de deux mécanismes différents sur le plan physiopathologique. Elles peuvent en effet être la conséquence de contaminations nosocomiales « exogènes » souvent chez des patients ayant des cathéters intravasculaires (produits de perfusion, transmission manuportée). Elles peuvent aussi être consécutives au passage vers le sang et les organes profonds de levures ayant colonisé des sites digestifs et/ou génito-urinaires « endogènes ». Cet évènement est favorisé par la fragilisation des muqueuses après les chimiothérapies et par des traitements antibiotiques prolongés principalement chez les patients hospitalisés en réanimation, notamment chirurgicale mais aussi chez des patients neutropéniques (atteints de déficit en certains globules blancs, les neutrophiles).
Les facteurs de risque de candidoses systémiques sont nombreux : neutropénie prolongée, allo et autogreffe de moelle, corticothérapie, chirurgie digestive lourde, réanimation, prématurité, brûlures étendues, etc. Toutes les localisations peuvent se voir, en particulier les localisations rénales, valvulaires cardiaques.
Au plan épidémiologique, tous facteurs de risque confondus, l’espèce Candida albicans est responsable d’environ la moitié des infections. Viennent ensuite, en France, Candida glabrata, Candida parapsilosis et Candida tropicalis. Les autres espèces sont moins fréquentes et leur émergence dépend souvent d’écologies particulières. L’identification de certaines espèces peut modifier la prise en charge thérapeutique en raison de leur résistance intrinsèque à certains antifongiques.
Le diagnostic des candidoses systémiques s’appuie sur la notion de fièvre prolongée résistante aux traitements antibiotiques chez un patient à risque de candidémie. La positivité d’une hémoculture permet le diagnostic. Le traitement antifongique doit être systématique ainsi que le retrait des cathéters intravasculaires souvent colonisés. La mortalité reste voisine de 40%.