La principale cause de mortalité chez les patients atteints de mucoviscidose est l’infection des poumons par différentes populations de bactéries qui varient en fonction de l’âge. Des chercheurs de l’Institut Pasteur et de l’Inserm ont mis en évidence un mécanisme original que la bactérie Pseudomonas aeruginosa met en œuvre pour détourner le système immunitaire de son hôte dans le but d’éliminer l’autre bactérie présente, le staphylocoque doré, et prendre sa place. Ces résultats, publiés dans la revue Nature Communications, le 7 octobre 2014, élucident un phénomène de régulation de la composition bactérienne dans les poumons des patients atteints de mucoviscidose. Ils pourraient également avoir un impact dans la compréhension de l’évolution du microbiote intestinal.
Communiqué de presse
Paris, le 7 octobre

La mucoviscidose est la plus fréquente des maladies génétiques héréditaires graves dans la population caucasienne, due à la mutation du canal chlore CFTR (Cystic Fibrosis Transmembrane conductance Regulator). Cette mutation entraîne une atteinte respiratoire létale qui concerne environ une naissance sur 2 500 en Europe et en Amérique du Nord. L’espérance de vie est d’environ 30 à 40 ans. La mutation de CFTR conduit à la sécrétion par les poumons d’un mucus visqueux et abondant qui est propice aux infections bactériennes. Le traitement des infections se fait par l’administration d’antibiotiques, ce qui à terme engendre une multi-résistante des bactéries. Ce sont ces infections bactériennes pulmonaires qui représentent la cause majeure de mortalité.
Chez les patients atteints de mucoviscidose on constate que les populations des bactéries présentes dans les poumons varient en fonction de l’âge. L’équipe de Lhousseine Touqui, chercheur au sein de l’unité de Défense Innée et Inflammation (Institut Pasteur / Inserm U.874), s’est intéressée à deux bactéries majoritairement représentées dans les poumons des patients : Staphylococcus aureus (staphylocoque doré), bactérie de type Gram+ et Pseudomonas aeruginosa, de type Gram-. Staphylococcus est majoritairement présent chez les jeunes patients, puis diminue avec l’âge pour quasiment disparaître en fin de vie. Alors que Pseudomonas, à l’inverse, est quasiment absent chez les jeunes patients, puis apparaît progressivement au cours de la vie, pour être majoritaire en fin de vie. Les chercheurs sont parvenus à expliquer comment cette inversion progressive entre les deux bactéries se fait au cours de la vie, au sein des poumons des malades.
Les chercheurs ont d’abord prouvé que la prédominance de Pseudomonas en fin de vie n’était pas due uniquement à sa résistance aux antibiotiques, puisque Staphylococcus présente la même résistance et pourtant disparait petit à petit. Les chercheurs ont alors montré qu’une enzyme particulière produite par les poumons des patients intervient dans l’élimination de Staphylococcus par Pseudomonas. En effet, la bactérie Pseudomonas met à contribution le système immunitaire du poumon pour tuer la bactérie Staphylococcus.
Les chercheurs de l’Institut Pasteur et de l’Inserm ont mis en évidence dans cette compétition bactérienne le rôle de l’enzyme phospholipase A2 de type-IIA (sPLA2-IIA), déjà connue pour tuer les bactéries Gram+, comme Staphylococcus. La sPLA2-IIA est le peptide antimicrobien connu jusqu’à présent comme étant le plus puissant produit par l’homme et capable de tuer Staphylococcus. Les chercheurs ont constaté que dans les modèles animaux Pseudomonas stimule la production pulmonaire de sPLA2-IIA qui va ensuite tuer Staphylococcus.
De plus, il s’avère que la sPLA2-IIA augmente avec l’âge des patients ce qui explique que quand Pseudomonas apparait à un certain âge, elle engendre la sécrétion de sPLA2-IIA par le poumon pour tuer Staphylococcus. On note par ailleurs que la sPLA2-IIA est quasiment absente dans les poumons des sujets sains. Pseudomonas manipule donc son hôte pour tuer Staphylococcus, bactérie avec qui elle est en compétition dans le poumon.
Les chercheurs sont ainsi parvenus à expliquer un mécanisme inédit et sophistiqué qu’une bactérie met en œuvre pour tuer une concurrente en manipulant son hôte. Cette découverte suggère que la sPLA2-IIA pourrait jouer un rôle similaire dans la dynamique du microbiome intestinal notamment, qui varie avec l’âge de l’hôte. Enfin, au-delà des patients atteints de mucoviscidose, la sPLA2-IIA pourrait être injectée aux patients infectés par des bactéries Gram +, ce qui représente une alternative thérapeutique intéressante pour pallier la résistance des bactéries aux antibiotiques.
Cette étude a été financée par Vaincre la Mucoviscidose et la fondation DIM Malinf-Region Ile de France.
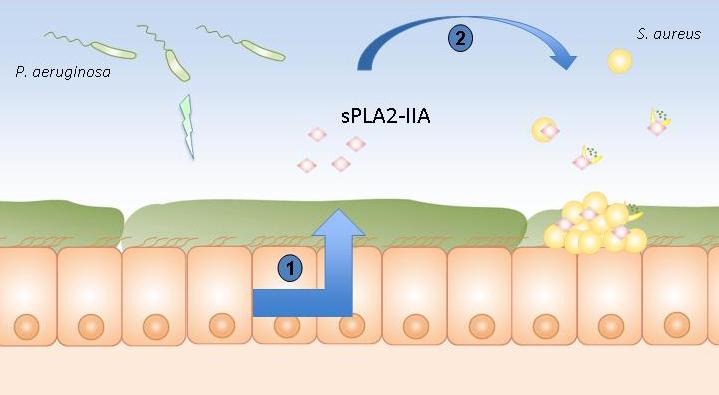
Epithélium pulmonaire de patients atteints de mucoviscidose
1. Stimulation de la production de la sPLA2-IIA par Pseudomonas aeruginosa.
2. La sPLA2-IIA tue Staphylococcus aureus.
© Lhousseine Touqui, Institut Pasteur
Illustration : Pseudomonas aeruginosa, © Institut Pasteur
Source
Pseudomonas aeruginosa eradicates Staphylococcus aureus by manipulating the host immunity, Nature Communications, 7 octobre 2014.
Erwan PERNET(1,2,3), Laurent GUILLEMOT(1,2), Pierre-Régis BURGEL(4), Clémence MARTIN(4), Gérard LAMBEAU(5), Isabelle SERMET-GAUDELUS(6), Dorota SANDS(7), Dominique LEDUC(1,2), Philippe MORAND(8), Louise Jeammet(5), Michel CHIGNARD(1,2), Yongzheng WU(1,2*$) Lhousseine TOUQUI(1,2*$)
1. Unité de défense innée et inflammation, Institut Pasteur, Paris, France
2. INSERM U874, Paris, France
3. Université Pierre et Marie Curie, Cellule Pasteur UPMC, rue du Dr Roux, 75015 Paris, France
4. Université Paris Descartes, Sorbonne Paris Cité, Paris, France; Service de Pneumologie, Hôpital Cochin, AP-HP, Paris, France
5. Institute of Molecular and Cellular Pharmacology, UMR 7275 Centre National de la Recherche Scientifique et Université de Nice Sophia Antipolis, Sophia Antipolis, Valbonne, France
6. INSERM U 806, Université René Descartes, CRCM, Service de Pneumo-Pédiatrie, Hôpital Necker-Enfants Malades, Paris, France.
7. Institute of Mother and Child, CF Centre, Warsaw, Poland
8. Service de Bactériologie, Faculté de Médecine, Université Paris Descartes, Sorbonne Paris Cité Hôpital Cochin, Assistance Publique-Hôpitaux de Paris
* Auteur principal
$ Ces auteurs ont supervisé conjointement le travail